导语:许多夫妇在走到试管婴儿这一步之前,大多都经历了长时间的怀不上、反复流产等遭遇。确实,需要寄希望于辅助生殖手段来孕育健康后代的夫妻,必然在生育能力上,比之常人有所欠缺,尤其是那些卵巢功能下降的高龄妈妈,光是想要拿到一颗合适的“种子”去植入,就已经千难万难。在“种子”数量极度缺乏的情况下,是继续通过三代试管婴儿技术进行遴选,还是优先保证有“种子”可植?来自土耳其的研究团队通过这项回顾性研究给出了结论。
正常情况下,人类拥有46条染色体,其中包括成对存在的22对常染色体和一对性染色体。然而,在某些情形下,染色体的数量会出现异常,导致某一号染色体的数目不再是正常的2条,而是多了1条或少了1条,即非整倍体。携带非整倍体的胚胎常常会在发育过程中就发生胎停或者流产,也有少数情况可能发育到活产,如大家都耳熟能详的唐氏综合征即是21号染色体三体,其他还有爱德华氏综合征(18号染色体三体)、帕陶氏综合征(13号染色体三体)、克氏综合征(XXY综合征)、特纳氏综合征(X单体综合征)、XXX综合征等。
一般而言,非整倍体是偶发性、散发性的。在生殖细胞的成熟过程或受精卵的早期发育过程中,发生了染色体不分离或染色体丢失,就会导致胚胎出现非整倍体异常。诸如抽烟、喝酒、药物、电离辐射等广泛的外界因素都有可能提高非整倍体发生的比例,不过还有两个重要的直接因素:(1)女方的卵巢功能,通常和年龄挂钩;(2)夫妻一方或双方存在染色体结构异常,比如易位。也是为什么医生会推荐这类夫妇求助三代试管婴儿中的PGT-A技术。
PGT-A,全称为preimplantation genetic testing for aneuploidies,即胚胎植入前染色体非整倍体检测。PGT-A的一般流程为获取夫妻的精子和卵子后进行人工授精,然后将受精卵体外培养至囊胚阶段。这时囊胚已发育出滋养外胚层和内细胞团两个结构,由于外滋养层后续会发育成胎盘等结构,从尽量减少影响胎儿发育考虑,胚胎学家会从外滋养层切下5-10个细胞(即活检)进行基因测序,然后结合测序结果和形态学评分,从一定数量的囊胚中挑选出最适合胚胎的安排后续移植。这些年来,随着基因测序手段的不断升级换代,非整倍体异常的检测范围也变得更为全面。而囊胚的形态学评分常采用Gardner评分法,主要根据囊腔扩张、内细胞团孵出、滋养层细胞及内细胞团的多少进行评分,母婴论坛中常常会交流的4AA,3BB等就是这一评分规则给出的结果。
然而,现实常常存在这样一种困境:在活检测序前,只有一枚胚胎可用。如果进行活检,即使胚胎受损的风险很小,也会引起患者焦虑,或者因为测序结果不佳而使患者丧失怀孕的唯一机会,尤其是对于那些卵巢储备功能低下的高龄患者来说,每一个胚胎都来之不易;如果盲目地移植这枚胚胎,则会增加流产或非整倍体的风险,等到不得已刮宫和终止妊娠时,则极有可能对子宫和子宫内膜造成物理损伤,大大降低之后再移植的成功率。为此,需要科学客观地评估PGT-A对于只有一个囊胚可用的患者是否真正有益。
来自土耳其伊斯坦布尔纪念医院和比鲁尼大学的研究团队回顾了2064个胚胎移植周期的数据发现,PGT-A能够显著增加单可用囊胚情形下的临床妊娠率和活产率,并减少总妊娠丢失,而取消移植非整倍体胚胎则可阻止那些无效的或潜在风险的移植。2022年9月20日研究结果以“Whatto advise to patients with only one good quality blastocyst, PGT-A or not?Outcomes of 2064 cycles”为题发表于Journal of AssistedReproduction and Genetics(图1)[1]。
 图1 研究成果(图源:[1])
图1 研究成果(图源:[1])
共有1126个PGT-A周期和938个非PGT-A周期纳入本次研究范围,女性年龄在20至45岁之间。在 1126个PGT-A周期中, 225个周期(20%)获得了一个可移植的、染色体正常的胚胎,其中126枚胚胎(56%)进行了改良自然周期冷冻胚胎移植(Modified natural cycle frozen embryo transfer,MNC-FET),99枚胚胎(44%)进行了人工冷冻胚胎移植(artificial frozen embryo transfer,ERT-FET)。在非PGT-A组中,845例患者接受新鲜胚胎移植,93例患者接受冷冻胚胎移植。
统计两组患者的人口统计学、不孕原因、辅助生殖周期特征发现,PGT-A组诊断为不明原因不孕症患者的数量显著降低,高龄产妇和卵巢储备功能下降(Diminished ovarian reserve,DOR)患者数量显著增加。PGT-A组的女性平均年龄、复发性自然流产(Recurrent spontaneous abortion,RSA)、反复着床失败(Repeated implantation failure,RIF)病史显著较高。这些正是她们被推荐进行PGT-A的原因。
表1 PGT-A组与非PGT-A组患者的妊娠结果比较(仅一个囊胚可用)
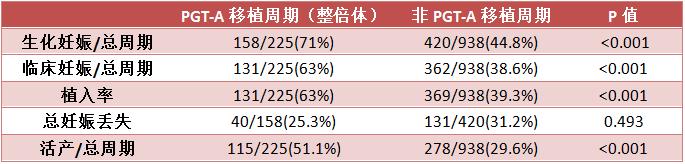
数据来源:[1]|制表:生物探索编辑团队
比较两组患者的妊娠结果发现,PGT-A组的植入率、生化妊娠率和临床妊娠率显著更高,总流产率低于非PGT-A组,不过并不显著。PGT-A组的活产率显著高于非PGT-A组。
通过单变量分析和多变量分析建立广义线性混合模型发现,对于临床妊娠率和活产率,女性年龄和PGT-A变量是重要变量:35岁以下病例的临床妊娠率高出5.548倍,35-38岁病例的临床妊娠率高出4.497倍,PGT-A病例的临床妊娠率高出3.907倍;35岁以下病例的活产率高出5.850倍,35-38岁病例的活产率高出5.181倍,PGT-A病例的活产率高出3.448倍。对于总妊娠丢失,女性年龄和非PGT-A变量是重要变量:41-43岁病例的总妊娠丢失高出2.712倍,非PGT-A病例的总妊娠丢失高出1.943倍。由此可以说明,在仅有一个囊胚可用的情况下,PGT-A也能显著增加临床妊娠率和活产率,降低总妊娠丢失,该影响无关年龄的高低。取消非整倍体胚胎移植,则能够预防无效移植和风险移植。
以往的研究也指出,PGT-A在避免无效移植造成的时间浪费,以及减少由于流产和持续非整倍体妊娠带来的情绪负担上给患者带去益处。在生孩子这件事上,生育能力欠缺的患者总是会面临更多的磨难,如何两害相权取其轻是医生不得不面对的挑战。PGT-A即是在这种情形下,去帮助患者减少可能受到的伤害。如何过好心理这一关,以一种更理性的态度对待生育,而非急于盲目试错,也是医生和患者共同需要思考的问题。

